Узнать предполагаемый срок родов. Точное определение пдр
Читайте также
С момента осознания факта беременности предполагаемая дата появления ребенка на свет интересует нас чуть ли не в первую очередь. При этом наш интерес вызван не только любопытством и желанием подготовиться к появлению малыша. Точное определение ПДР (предполагаемой даты родов) позволит правильно установить время ухода в декретный отпуск, контролировать гестационный возраст ребенка, определять не отстает ли он в развитии. К тому же эта информация позволит скорректировать момент родоразрешения, избежав перенашивания беременности или преждевременной стимуляции родов.
Собственно, информацию о дате предполагаемых родов мы получаем буквально при первом посещении гинеколога. И, тем не менее, более 26% женщин в течение беременности будут неоднократно корректировать сроки предполагаемых родов, ориентируясь на результаты различных тестов. Учитывая, что любой из ныне существующих методов не является 100% точным, предполагаемый срок определяется по совокупности результатов различных исследований, о каждом из которых мы сегодня расскажем.
Сколько длится беременность
Как правило, природа определила женщине 40 недель или 9 календарных или 10 лунных месяцев на вынашивание беременности. Считается, что беременность длится 280 дней, начиная с первого дня последней менструации или 263–273 дня с момента зачатия, приблизительно 266 дней или 9 с половиной лунных месяцев. Тем не менее, следует помнить, что лишь 5% женщин рожают в соответствии с графиком, у остальных 95% роды происходят, как правило, за три недели до или две после предполагаемой даты родов. Разница в 14 дней не должна вызывать беспокойства.
Точное определение ПДР - полезные формулы
Какими методами мы может воспользоваться, находясь на сроке 15 - 17 недель беременности, чтобы не только уточнить срок, но и вычислить дату предполагаемых родов.
Наиболее распространенным является правило Нагеля, рекомендуемое Всемирной организацией здравоохранения. Согласно ему, необходимо от даты первого дня последней менструации, ориентируясь на календарь, вычесть три месяца, а затем к полученному результату добавить семь дней. К примеру, если последние месячные начались 1 февраля, минус 3 месяца будет 1 ноября и добавить семь дней будет 8 ноября, которое и будет предполагаемой датой родов. Любопытный факт, расчетные формулы будут наиболее точными, если предполагаемый ребенок девочка, в этом случае ошибка составляет 1,4 дня, в случае с мальчиком ошибка три дня и более.
Формулы для определения срока по моменту зачатия
Правило Нагеля эффективно в случае регулярного менструального цикла, составляющего в идеале 28 дней. Однако далеко не все женщины могут похвастаться таким идеальным циклом, он может быть удлинен до 32 дней, либо укорочен до 21 дня, к тому же у многих женщин менструальный цикл и вовсе не является регулярным с точным соблюдением количества дней. В этом случае нас будет интересовать момент зачатия, который наиболее вероятен во время овуляции.
Это только кажется, что забеременеть просто, на самом деле, в течение месячного цикла существует небольшой благоприятный коридор, размером с неделю, на протяжении которого может быть зачат ребенок. Этот период приходится на момент овуляции или созревания яйцеклетки, а учитывая, что продолжительность ее существования не более суток, а сперматозоиды сохраняются после секса не более 5 дней, можно вычислить предполагаемый срок зачатия, и, добавив к нему 266 дней, определить дату будущих родов. Следует помнить, что овуляция, как правило, приходится на середину цикла, то есть если цикл равен 21 дням, то момент овуляции может наступить уже на 10 день после первого дня последней менструации, если 32-то на 18. Соответственно, период в 5–6 дней до момента овуляции включительно и является наиболее вероятным периодом зачатия.
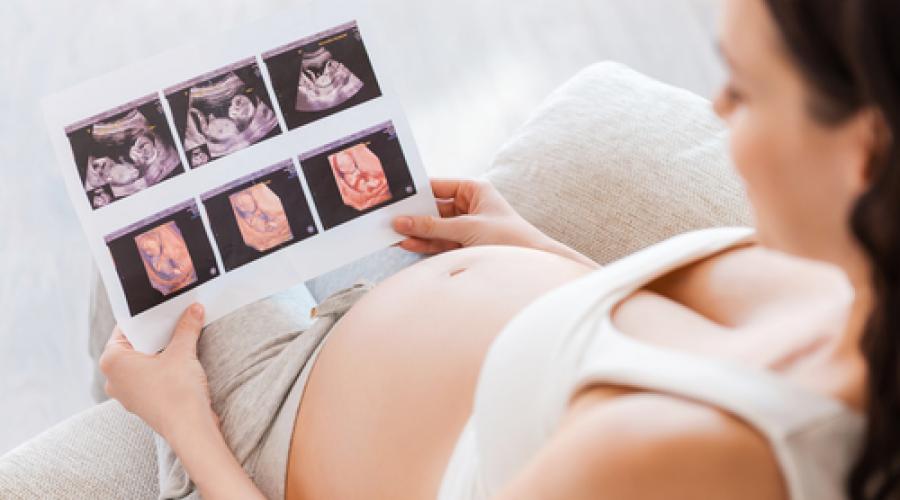
Ультразвуковая диагностика
УЗИ определяет гестационный возраст, ориентируясь на размеры плодного яйца, измеряя расстояние от головы до нижней точки позвоночника. На основании полученных результатов дается заключение, какому сроку беременности соответствует гестационный срок ребенка. При этом самым благоприятным периодом является , поскольку уже после говорят о погрешностях, учитывая индивидуальные особенности развития ребенка. К примеру, на 15–17 неделе погрешность в определении предполагаемого срока по УЗИ будет составлять 7 дней.
Тем не менее существует масса деталей, которые могут подтвердить либо опровергнуть установленные ранее сроки. К примеру, при проведении исследования обращают внимание на плаценту, степень ее созревания и толщину. На сроке ее толщина равна числу недель беременности плюс-минус 2 миллиметра.
Шевеление плода
Наименее точный метод определения предполагаемого срока родов, поскольку очень субъективен. Согласно принятым стандартам, если беременность для женщины не первая, шевеление ребенка она начинает ощущать на , первородки на 20. Однако, учитывая акселерацию подрастающего поколения, уже к 15–17 неделе многие, особенно повторнородящие, могут услышать первые толчки ребенка.
Несколько слов в заключении
Точное определение ПДР (15-17нед) высчитывается с учетом всех вышеизложенных методов, и даже в этом случае не существует гарантии родить в предполагаемый срок, поскольку на то, когда произойдут роды, влияет множество факторов, в том числе психологический фон, наличие стрессов, гормональные отклонения или слишком напряженный рабочий график. Нам остается только ждать, ориентируясь на предполагаемую дату, и не расстраиваться, если ребенок задержится, скажем, на недельку, при отличном сердцебиении это совершенно нормально.
Продолжительность беременности от зачатия до рождения ребенка составляет около 266 дней, или 38 недель. Поскольку дата зачатия, как правило, точно неизвестна, в современном акушерстве принято рассчитывать срок беременности от первого дня последней менструации. При таком расчете он составляет примерно 280 дней, или 40 недель, так как овуляция (выход созревшей яйцеклетки из яичников) и, соответственно, оплодотворение обычно происходят примерно через две недели после начала месячных. Обращаясь к врачу акушеру-гинекологу, многие будущие мамы начинают переживать из-за разницы даты родов – той, что рассчитал доктор, и предполагаемой самой женщиной. Чтобы не волноваться напрасно, нужно знать, что существуют два срока беременности – акушерский и эмбриональный.
Эмбриональный срок – это истинный срок беременности от зачатия, он обычно отстает от акушерского примерно на 2 недели.
Акушерский срок врачи определяют от первого дня последней перед беременностью менструации. Следует помнить, что все врачи используют именно его: размеры плода, сроки проведения обследований, выхода в декретный отпуск и дату родов рассчитывают с учетом только акушерского срока беременности. Точный срок беременности также очень важно знать для проведения скринингового исследования на наличие генетических аномалий у плода (УЗИ и анализа крови), поскольку эти обследования проводятся в строго определенные периоды беременности.
Во время первых посещений женской консультации акушер-гинеколог обычно определяет и предполагаемую дату родов (ПДР). Для этого используется несколько способов.
Способ 1. Способ определения даты родов по дате последней менструации
Это наиболее распространенный способ расчета ПДР. Для расчета даты родов от даты начала последней менструации нужно вычесть три месяца. К получившейся дате нужно прибавить 7 дней – это число и есть та самая предполагаемая дата родов. Акушеры-гинекологи, производя расчеты ПДР этим методом, используют обычно специальные акушерские календари, которые значительно упрощают вычисления.
Однако далеко не всегда удается точно рассчитать ПДР только при помощи этого метода. Это бывает в тех случаях, когда у женщины нерегулярные менструации, или у тех пациенток, которые имеют регулярный, но длинный менструальный цикл. К примеру, если у женщины обычная продолжительность цикла составляет 35 дней (а не 26–28, как у большинства), то, скорее всего, зачатие у нее будет возможно только примерно на 21-й день цикла (а не на 14-й, как при 28-дневном цикле). Соответственно, ПДР, рассчитанный по менструации, будет на неделю раньше, чем реальная предполагаемая дата родов.
Способ 2. о дате овуляции или дате зачатия
Если достоверно известна дата зачатия, то можно рассчитать предполагаемую дату родов самостоятельно, прибавив 266 дней – столько в среднем составляет срок вынашивания плода. Но и тут есть свои нюансы. Нужно понимать, что даже если женщина точно знает дату овуляции или дату полового контакта, после которого наступила беременность, это не значит, что она абсолютно точно знает дату зачатия. Сперматозоид, попавший в женский организм, способен к оплодотворению в среднем течение 4–5 суток, иногда даже в течение недели, а созревшая яйцеклетка сохраняет способность к зачатию в течение 2 суток после овуляции. Поэтому, даже точно зная дату полового контакта или овуляции, нельзя с уверенностью сказать, что оплодотворение произошло именно в этот день. Оно могло произойти и позже. Следовательно, срок, рассчитанный по овуляции или дате зачатия, не может считаться абсолютно точным.
Способ 3. Способ определения даты родов по первой явке в женскую консультацию
Обычно дата предстоящих родов и срок беременности рассчитываются врачом при постановке на учет по беременности. Врачи называют этот метод расчета – по «первой явке в женскую консультацию». Срок беременности, а, соответственно, и дату родов в этом случае определяют по следующим параметрам – размеру матки и уровню хорионического гонадотропина в крови. Осматривая женщину в гинекологическом кресле, врач акушер-гинеколог двумя руками проводит определение размеров матки. Наиболее точно этот способ «работает» на ранних сроках беременности, примерно до 12 недель. Самый ранний срок, который удается определить по размерам матки, равен 5 неделям беременности. К этому времени матка немного увеличивается, размягчается и становится округлой. На более поздних сроках размеры матки могут немного варьировать в зависимости от размеров плода, количества околоплодных вод, строения таза женщины.
Определить срок беременности и рассчитать приблизительную дату родов на ранних сроках помогает анализ крови на ХГЧ (хорионический гонадотропин человека). Он начинает вырабатываться в организме будущей мамы с наступлением беременности, и постепенно, примерно до 11-й недели беременности, его количество увеличивается, а затем немного снижается. Определение концентрации ХГЧ в крови в начале беременности помогает достаточно точно узнать ее срок. Получив результаты анализа крови на ХГЧ, стоит обратить внимание, что в лабораторных таблицах, по которым определяют соответствие уровня гормона сроку беременности, зачастую указан эмбриональный срок. То есть для определения привычного акушерского срока беременности к полученному результату следует прибавить 2 недели.
Способ 4. Способ определения даты родов п о УЗИ
При проведении УЗИ на ранних сроках беременности, измеряя размер плодного яйца и эмбриона, срок беременности можно определить с большой точностью. В 4–5 недель в матке при ультразвуковом исследовании определяется небольшой «черный кружочек» – это плодное яйцо, в котором чуть позже появится эмбрион. Примерно в 6–7 недель появляется эмбрион в виде маленькой «полосочки», и можно увидеть его сердцебиение. Более точным считается срок, рассчитанный по измерению КТР эмбриона (КТР – это копчико-теменной размер, то есть максимальное расстояние от головки плода до его копчика). После 12 недель срок беременности при ультразвуковом исследовании определяют, измеряя различные размеры головы и живота плода, длины его ручек, ножек и т.д.
До 9–10 недель беременности эмбрион растет пропорционально, и его размеры у всех женщин с одинаковым сроком беременности будут примерно идентичными. В дальнейшем эти показатели будут различаться у будущих мам разных национальностей, с разной массой тела, также будет иметь значение вес мамы и папы при рождении и так далее. То есть в более поздние сроки беременности нормально развивающиеся детишки одного «возраста» могут иметь разные размеры (колебания могут составлять около 2 недель и иногда даже более), и в такой ситуации срок беременности по данным УЗИ достоверно определить невозможно.
Способ 5. Способ определения даты родов п о первому шевелению плода
Отметим сразу, что этот способ определения ПДР в последнее время применяется все реже. Он основан на том, что женщины, вынашивающие своего первенца, начинают ощущать его первые шевеления в среднем примерно в 20 недель беременности, а беременные во второй и более раз, – немного раньше, в 18 недель. Именно поэтому врачи акушеры-гинекологи рекомендуют будущей маме запомнить дату первого шевеления плода и вносят эти данные в обменную карту. Для расчета предполагаемой даты родов у женщин, готовящихся стать мамой в первый раз, к дате первого шевеления плода надо прибавить 20 недель, а у ожидающих второго малыша – 22 недели.
Однако этот метод определения даты предстоящих родов нередко бывает ошибочен. В чем же тут дело? Проблема в том, что время, когда женщина может ощутить первые шевеления плода, очень индивидуально и зависит от ее чувствительности, телосложения, а также от занятости и опыта. Так, некоторые будущие мамы чувствуют первые шевеления уже в 15–16 недель, а кто-то только после 20. Стройные женщины, как правило, начинают ощущать их раньше, чем полные. Будущие мамы, ведущие активный образ жизни, много работающие, обычно чувствуют движения плода позже, чем те, которые заняты меньше и имеют больше возможности прислушиваться к своим внутренним ощущениям. Беременные во второй и более раз уже знают, как именно ощущаются шевеления малыша, поэтому, как правило, они распознают движения крохи раньше, чем «неопытные» первородящие женщины, которые часто принимают шевеления плода за усиление перистальтики кишечника и газы.

Все вышеописанные методы позволяют рассчитать предполагаемую дату родов. Однако нужно помнить, что, конечно же, она не является абсолютно точной. Нередко встречается перенашивание или недонашивание беременности. Спровоцировать начало преждевременной родовой деятельности могут отклонения развития плода, патологические процессы в организме будущей мамы, стрессовые ситуации, наследственные факторы и многие другие причины. Поэтому очень важно сознавать, что расчет даты родов – понятие очень условное, вне зависимости от используемого способа, и предсказать точно, когда малыш появиться на свет, не представляется возможным.
Как рассчитывают предполагаемую дату родов при ЭКО?
В случае проведения ЭКО (экстракорпорального оплодотворения) оплодотворение яйцеклетки сперматозоидом производится «в пробирке» врачом-эмбриологом. Эмбрионы развиваются в лабораторных условиях в течение 3–5 суток, после чего их переносят в матку. Истинный срок беременности, наступившей после ЭКО, врачи рассчитывают от даты пункции яичников, то есть процедуры, когда специальной иглой проводят забор фолликулярной жидкости и содержащихся в ней фолликулов для последующего оплодотворения «в пробирке», а для определения «привычного» акушерского срока добавляют 2 недели к дате пункции яичников.
Если переносу эмбриона в матку предшествовала его криоконсервация (то есть замораживание в жидком азоте), для определения точного срока беременности врачи добавляют к дате переноса 5 дней (это количество дней развития эмбриона до заморозки), а для определения акушерского срока к полученному истинному сроку добавляют 2 недели, и рассчитывают дату родов.
В результате используемый ими алгоритм не выходит за пределы простого прибавления девяти месяцев ко дню предполагаемого зачатия – даже в классическом случае выливаясь в ошибку минимум в несколько дней. Источник этой погрешности – устаревшая и к тому же неверная формула, поскольку срок вынашивания плода составляет не 9 календарных, а 10 лунных месяцев (то есть 280 дней).
Более того, на деле определение предполагаемого срока родов – задача куда более сложная, зависящая от множества различных факторов и постоянно смещаемая (вперед или назад) даже специалистами по результатам наблюдения за будущей мамой на протяжении всего срока беременности. Какие же методики существуют для вычисления этой даты? И насколько они точны? Попробуем в этом разобраться.
Расчетный день зачатия и дата овуляции
Самый простой способ рассчитать предполагаемый срок родов, или ПСР (применение которого на начальном этапе действительно оправдано) – использование сведений о вероятной дате зачатия. В свою очередь, он опирается на такую особенность физиологии женского организма, как овуляция (т.е. полное созревание яйцеклеток, готовых к оплодотворению). В классическом варианте расчет выглядит следующим образом:
- За дату зачатия (при условии регулярных половых контактов с мужем или партнером) принимается число, получающееся сложением первого дня менструации и половины срока цикла месячных. Иначе говоря, если менструация началась 10 числа, а цикл составляет 26 дней, то вероятный день зачатия – 23 число (10 + 26:2 = 23).
- Далее к ним добавляется 280 дней, в итоге выходя на вероятную дату родов.
Однако и здесь есть свои нюансы. Разумеется, вероятность забеременеть в дни овуляции – максимальная, и составляет почти 100%. В то же время это не означает, что такой возможности не существует в более ранние или поздние дни. По статистике, шанс оплодотворения не является нулевым даже в первые дни до или после месячных (отсюда и причины, на первый взгляд, необъяснимых «залетов» у девушек, надеющихся исключительно на эту, не до конца правильно понимаемую, особенность своего организма). На протяжении же недели до и после овуляции вероятность забеременеть колеблется между 20% и 80%. И, наконец, путь сперматозоида (с момента попадания его во влагалище и до времени окончательного внедрения в яйцеклетку) может занять от 6 до 48 часов. По причине чего посчитать таким методом ПСР со 100%-ной вероятностью абсолютно невозможно. Хотя предварительные расчеты делать, разумеется, не только можно, но и нужно.
Дата последней менструации
 Существует и еще один, схожий с предыдущим, метод, опирающийся также на дату последней менструации. Чаще всего его используют врачи-гинекологи, когда определить вероятный день зачатия женщина не может даже приблизительно. В этом случае специалист выясняет, когда у пришедшей на прием пациентки началась последняя менструация (при этом последний ее день в расчет не принимается вовсе). Далее, для выяснения срока предполагаемых родов, применяют простейшую формулу, в медицине носящую название Негеле. В ней (аналогичным образом учитывая 10-месячный «лунный цикл») идут более простым путем – не прибавляя, а отнимая месяцы и дни и делая поправку на год. Выглядит это так:
Существует и еще один, схожий с предыдущим, метод, опирающийся также на дату последней менструации. Чаще всего его используют врачи-гинекологи, когда определить вероятный день зачатия женщина не может даже приблизительно. В этом случае специалист выясняет, когда у пришедшей на прием пациентки началась последняя менструация (при этом последний ее день в расчет не принимается вовсе). Далее, для выяснения срока предполагаемых родов, применяют простейшую формулу, в медицине носящую название Негеле. В ней (аналогичным образом учитывая 10-месячный «лунный цикл») идут более простым путем – не прибавляя, а отнимая месяцы и дни и делая поправку на год. Выглядит это так:
- Предположим, врач выясняет, что последние месячные у пациентки начались 12 июня.
- От этой даты он отнимает 3 месяца и получает 12 марта.
- Далее прибавляет к ним 7 дней – и выходит на ПСР 19 марта следующего года.
Данный метод также грешит неточностями, поскольку не только опирается лишь на максимально вероятную дату зачатия именно в середине дней овуляции, но и предполагает длительность менструального цикла равным точно 28 дням. Таким образом, как приблизительный, он также допустим – но более точный срок родов удастся определить только гораздо позднее.
Использование УЗИ
Если говорить о первом триместре беременности (т.е. до 13-14 недели), то наиболее точным методом определения в нем ПСР является УЗИ (или ультразвуковое исследование). На относительно ранней стадии современный аппарат с хорошим разрешением способен дать врачу возможность определить период с очень высокой точностью. Интересно, что на более поздних сроках (несмотря на появление большого числа дополнительных деталей – отчетливого сердцебиения, различения головки, ручек, ножек плода и т.д.) подобная точность снижается. Связано это с тем, что каждый человек становится индивидуальным уже в утробе матери – включая набор веса, увеличение роста, темп развития отдельных органов и многое другое. В итоге, ориентируясь на «усредненные» размеры и уровень развития плода, по результатам УЗИ специалист может добавить или отнять несколько «лишних» не только дней, но и недель женщине, вынашивающей «нестандартного» ребенка – хотя вес, например, и в 2,5 кг, и в 5 кг для новорожденного в обоих случаях считается абсолютно нормальным.
Гинекологический осмотр половых органов на ранних сроках
Следующим методом (доступным только специалистам) является профессиональный гинекологический осмотр половых органов будущей мамочки, что называется, вручную. Для врача с большим опытом на ранних сроках беременности (порядка 3-4 недель) огромный объем информации несет расположение и вид тканей женской матки. При этом уже с начала 2-го триместра подобный осмотр «на ощупь» практически ничего не даст – по тем же причинам, по которым падает эффективность ультразвукового исследования в этот же – и еще более поздний – период.
Спустя менее, чем месяц с момента оплодотворения яйцеклетки с маткой происходят наибольшие изменения. Прежде всего, уже на начальных сроках она:
- вместо грушевидной формы приобретает шарообразную;
- увеличивается в размерах;
- приподнимается относительно лона;
- изменяет структуру ткани.
Всем этим и руководствуется врач, после тщательного осмотра устанавливающий максимально точный (насколько это вообще возможно) предполагаемый срок родов.
Первое шевеление малыша
Еще один, довольно точный вариант определения ПСР, доступен непосредственно беременной женщине. Основан он на том, что довольно надежным признаком вычисления дат как зачатия, так и родов становятся первые шевеления зародыша. Ощущает их будущая мамочка моментально, а начинается такая активность плода в среднем через 18 недель у тех, для кого этот ребенок будет уже не первым, и через 20 – для женщин, забеременевших впервые.
Даже опытному врачу на первых порах такой вывод сделать трудно, поскольку извне подобное явление почти невозможно отличить от естественных сокращений кишечника. Мамочка же в этом не ошибается практически никогда – и потому может смело прибавлять, соответственно, 22 недели в первом случае (18 + 22 = 40 недель, или 280 дней), и 20 – во втором.
Обычный гинекологический осмотр на поздних сроках
Довольно точно определяется ПСР хорошим врачом-гинекологом и начиная со 2-го триместра – причем по результатам осмотра обычным образом, а не в гинекологическом кресле. Делается это по двум признакам – высоте расположения дна матки и окружности живота. Так, местоположение первого обычно меняется следующим образом:
- 16-я неделя – посередине между лоном и пупком;
- 20-я неделя – примерно на 5 см ниже пупка;
- 24-я неделя – вровень с пупком;
- 28-я неделя – примерно на 5 см выше пупка и т.д.
Кроме того, существуют и вспомогательные признаки – не только расположение, но и длина матки, вытягивание живота, шевеление плода, сглаживание пупка, изменение размера головки зародыша и прочие.
100%-ной гарантии выбора определенного дня родов и это, разумеется, не даст – опять-таки по причине индивидуальности организмов, как мамочки, так и ребенка. Однако, делая поправку на конституцию тела женщины, задавая вопросы по поводу предыдущих беременностей (если таковые уже были) и по некоторым другим параметрам гинеколог сможет тем точнее определить дату ПСР, чем больше информации ему удастся собрать и проанализировать.
Почему дата родов называется не точная, а только приблизительная?
Но почему же узнать абсолютно четкий день родов никогда не удается (кроме случайных «попаданий», могущихся считаться именно исключением, а не правилом)? Основные причины в данной статье были уже перечислены – связанные как с погрешностью самих методов, так и с физиологией той или иной женщины. Кроме того, на перенос срока могут оказать влияние:
- различные патологии;
- стрессовые ситуации;
- многоплодная беременность (двойняшки или тройняшки почти всегда появляются на свет на 1-2 недели быстрее);
- чрезмерный или недостаточный объем околоплодных вод;
- наследственные болезни (диабет, гиподинамия и пр.) и ряд других, часто или не очень встречающихся факторов.
Но, поскольку хотя бы примерно срок родов определять необходимо, в современном мире последним простейшим способом это сделать является использование бесплатных онлайн калькуляторов.
Калькуляторы даты родов
Данный инструмент, благодаря развитию Интернета, можно назвать не столько абсолютно надежным, сколько невероятно практичным. Связано это с тем, что считать дни и недели на бумажном календарике сегодня не станет даже математик – не говоря уже о женщине, получившей радостную весть о своей беременности. Разумеется, никаких специфических данных в простейшие сервисы такого типа вносить не нужно – достаточно просто вписать в соответствующую форму 2 числа: дату начала последней менструации и среднюю длительность цикла месячных.
Как и любой цифровой калькулятор, этот инструмент произведет необходимые математические операции в мгновение ока – выдав результат о дате ПСР со 100%-ной гарантией отсутствия ошибки при вычислениях. Именно это (несмотря на очевидную приблизительность определения срока будущих родов), дает ему преимущество перед ручными расчетами – ведь беременной женщине свойственна рассеянность, а уж в таких ситуациях ей не до школьной математики и подавно.
Тем не менее, получив такой online-результат, по-прежнему не стоит забывать – идеально точного расчета срока не сможет сделать ни мамочка, ни гинеколог, ни Интернет. К тому же нормой принято считать вынашивание ребенка и на протяжении меньшего, а иногда и большего срока. Однако сэкономить время, исключить возможность ошибки и получить хотя бы предварительные данные точно не помешает!
Определить точную дату родов в каждом конкретном случае беременности практически невозможно. Ее определяют предположительно.
Наступление беременности может не совпадать по времени с датой полового сношения, и даже если беременность наступила после единственного полового сношения, точная дата оплодотворения остается неизвестной. Это связано со многими факторами: моментом овуляции, жизнеспособностью яйцеклетки после овуляции, длительностью оплодотворяющей способности сперматозоидов, находящихся в половом тракте женщины. В зависимости от продолжительности менструального цикла овуляция может наступать между 8-м и 16-м днем цикла, следовательно, и период возможного оплодотворения с учетом времени жизнеспособности яйцеклетки и сперматозоидов может быть от 8-го до 18-го дня.
Однако, пользуясь анамнестическими и объективными данными, с достаточной долей вероятности определяют срок родов у каждой беременной.
Предполагаемый срок родов устанавливают следующим образом:
1) по дате последней менструации: к первому дню последней менструации прибавляют 280 дней и получают дату предполагаемого срока родов; чтобы быстрее и проще установить этот срок, по предложению Негеле от первого дня последней менструации отсчитывают назад 3 мес. и прибавляют 7 дней;
2) по дате первого шевеления плода: к дате первого шевеления плода у первородящей прибавляют 20 нед., у повторнородящих - 22 нед.;
3) по сроку беременности, диагностированному при первой явке в женскую консультацию; ошибка будет минимальной, если женщина обратилась к врачу в первые 12 нед. беременности;
4) по данным ультразвукового исследования;
5) по дате ухода в дородовый отпуск, который начинается с 30-й недели беременности. К этой дате прибавляют 10 нед.
Для быстрого и точного подсчета срока беременности и родов по дате последней менструации и по первому шевелению плода выпускают специальные акушерские календари.
Таким образом, срок ожидаемых родов будет определен достаточно точно, если все полученные данные не являются противоречивыми, а дополняют и подкрепляют друг друга. Однако и в такой ситуации возможны ошибки, ибо все вычисления проводятся, исходя из продолжительности беременности, равной 280 дням, или 40 нед. Акушерский опыт показывает, что срочные роды могут наступать в более широких пределах времени (от 38 до 42 нед.), чем повышается вероятность ошибки при определении срока родов.
Правила оформления отпуска по беременности и родам.
Листок нетрудоспособности по беременности и родам выдается врачом женской консультации с 30 недель беременности единовременно продолжительностью 126 календарных дней. Беременным женщинам, проживающим на территориях, пострадавших от чернобыльской катастрофы, листок нетрудоспособности по беременности и родам выдается с 27 недель беременности продолжительностью 146 календарных дней.
В случае осложненных родов, рождения двух и более детей, ВКК женской консультации выдает дополнительный листок нетрудоспособности сроком на 14 календарных дней.
Физиологические изменения в организме женщины при беременности.
Возникновение и развитие беременности связано со становлением новой функциональной системы мать-плод. Установлено, что изменения состояния матери во время беременности активно влияют на развитие плода. В свою очередь состояние плода небезразлично для материнского организма. В разные периоды внутриутробного развития от плода исходят многочисленные сигналы, которые воспринимаются соответствующими органами и системами организма матери и под влиянием которых изменяется их деятельность. Основным звеном связывающим организмы матери и плода, является плацента.
Во время физиологически протекающей беременности в связи с развитием плода и плаценты в материнском организме наблюдаются значительные изменения функции всех важнейших органов и систем. Эти изменения носят выраженный адаптационно-приспособительный характер и направлены на создание оптимальных условий для роста и развития плода.
Эндокринная система. Возникновение и развитие беременности сопровождаются эндокринными изменениями материнского организма. Сложность изменений определяется тем, что на деятельность желез внутренней секреции матери очень большое влияние оказывают гормоны плаценты, а также плода.
Передняя доля гипофиза увеличивается при беременности в 2 - 3 раза. При гистологическом исследовании выявляются крупные ацидофильные клетки, получившие название "клетки беременности", появление которых обусловлено стимулирующим влиянием половых стероидных гормонов плаценты. Морфологические изменения передней доли гипофиза отражаются на функции этого органа: резкое угнетение продукции фолликулостимулирующего (ФСГ) и лютеинизирующего (ЛГ) гормонов и возрастание (в 5-10 раз) продукции пролактина (Прл) во время беременности, и повышение ФСГ и ЛГ наряду со снижением продукции Прл. в послеродовом периоде.
Во время физиологически протекающей беременности содержание в крови соматотропного гормона (СТГ) практически не изменено, лишь в конце беременности отмечается небольшое его повышение.
Наблюдаются значительные изменения продукции тиреотропного гормона (ТТГ). Уже вскоре после наступления беременности в крови матери отмечается повышение его содержания. В дальнейшем по мере прогрессирования беременности оно значительно увеличивается и достигает своего максимума перед родами.
Во время беременности наблюдается повышенная секреция адренокортикотропного гормона (АКТГ), связанное с гиперпродукцией кортикостероидов надпочечниками.
Задняя доля гипофиза не увеличивается. Образующийся в гипоталамусе окситоцин накапливается в задней доле гипофиза. Синтез окситоцина особенно возрастает в конце беременности и в родах.
Возникновение и развитие беременности связаны с функцией новой железы внутренней секреции - желтого тела беременности . В желтом теле продуцируются половые гормоны (прогестерон и эстрогены), которым принадлежит огромная роль в имплантации и дальнейшем развитии беременности. С 3-4-го месяца беременности желтое тело подвергается инволюции и его функцию целиком берет на себя плацента. Стимуляция желтого тела осуществляется хорионическим гонадотропином. Блокада секреции ФСГ и ЛГ аденогипофиза сопровождается естественным торможением созревания фолликулов в яичниках; процесс овуляции также прекращается.
Щитовидная железа. У большинства женщин во время беременности наблюдается ее увеличение. Это обусловлено ее гиперплазией и активной гиперемией. Количество фолликулов увеличивается, содержание коллоида в них возрастает. Эти морфологические изменения отражаются на функции щитовидной железы: повышаются концентрации в крови связанных с белками тироксина (Т4) и трийодтиронина (Тз).
Функция околощитовидных желез несколько снижена, что сопровождается нарушениями обмена кальция. Это в свою очередь может сопровождаться возникновением у некоторых беременных судорожных явлений в икроножных и других мышцах.
Надпочечники. Наблюдаются гиперплазия коры надпочечников и усиление в них кровотока. Это находит свое выражение в усиленной продукции глюкокортикоидов и минералокортикоидов. Нервная система. Эта система матери играет ведущую роль в восприятии многочисленных импульсов, поступающих от плода. При беременности рецепторы матки первыми начинают реагировать на импульсы, поступающие от растущего плодного яйца. Матка содержит большое количество разнообразных нервных рецепторов: сенсорных, хемо-, баро-, механо-, осморецепторов и др. Воздействие на эти рецепторы приводит к изменению деятельности центральной и автономной (вегетативной) нервной системы матери, направленных на обеспечение правильного развития будущего ребенка.
Значительные изменения претерпевает функция ЦНС. С момента возникновения беременности в ЦНС матери начинает поступать возрастающий поток импульсации, что вызывает появление в коре большого мозга местного очага повышенной возбудимости - гестационной доминанты, вокруг которой создается поле торможения нервных процессов. Клинически этот процесс проявляется в некотором заторможенном состоянии беременной, преобладании у нее интересов непосредственно связанных с рождением и здоровьем будущего ребенка. При возникновении различных стрессовых ситуаций в ЦНС могут возникать и другие очаги стойких возбуждений, что в значительной степени ослабляет действие гестационной доминанты и нередко сопровождается патологическим течением беременности.
На протяжении беременности состояние ЦНС изменяется. До 3-4-го месяца беременности возбудимость коры большого мозга в целом снижена, а затем постепенно повышается. Возбудимость нижележащих отделов ЦНС и рефлекторного аппарата матки понижена, что обеспечивает расслабление матки и нормальное течение беременности. Перед родами возбудимость спинного мозга и нервных элементов матки повышается, что создает благоприятные условия для начала родовой деятельности.
Сердечно-сосудистая система. ССС функционирует при беременности с повышенной нагрузкой вследствие усиления обмена веществ, увеличения массы циркулирующей крови, развития маточно-плацентарного круга кровообращения, прогрессирующего нарастания массы тела беременной и др. По мере увеличения размеров матки ограничивается подвижность диафрагмы, повышается внутрибрюшное давление, изменяется положение сердца в грудной клетке (оно располагается более горизонтально), на верхушке сердца у некоторых женщин возникает нерезко выраженный функциональный систолический шум.
Уже в I триместре беременности в значительной степени увеличивается ОЦК и в дальнейшем все время возрастает (примерно на 30-50%), достигая максимума к 36-й неделе. Гиперволемия происходит в основном за счет увеличения объема плазмы крови с возникновением физиологической анемии беременных.
Во II триместре беременности наблюдается снижение систолического и диастолического давления на 5-15 мм рт.ст. Периферическое сосудистое сопротивление также снижается. Это связано с образованием маточного круга кровообращения, имеющего низкое сосудистое сопротивление, а также с воздействием на сосудистую стенку эстрогенов и прогестерона плаценты.
Во время беременности наблюдается физиологическая тахикардия. Частота сердечных сокращений достигает максимума в III триместре беременности, когда этот показатель на 15-20 в минуту превышает данные до беременности.
Наиболее значительным гемодинамическим сдвигом при беременности является увеличение сердечного выброса (на 30-40%). Сердечный выброс начинает возрастать с самых ранних сроков беременности, при этом максимальное его изменение отмечается на 20-24-й неделе. На ЭКГ можно обнаружить отклонение ЭОС, что отражает смещение сердца в эту сторону. На ЭхоКГ отмечается увеличение массы миокарда и размеров отдельных отделов сердца. При рентгенологическом исследовании находят изменения контуров сердца, напоминающие митральную конфигурацию.
Дыхательная система. При увеличении размеров матки органы брюшной полости постепенно смещаются, вертикальный размер грудной клетки уменьшается, ограничивается экскурсия диафрагмы, в результате чего наблюдается некоторое учащение дыхания (на 10 %) и постепенное увеличение к концу беременности дыхательного объема легких (на 30-40%). В результате этого минутный объем дыхания возрастает с 8 л/мин в начале беременности до 11 л/мин в конце ее.
Пищеварительная система. У многих женщин в ранние сроки беременности наблюдаются тошнота, рвота по утрам, изменяются вкусовые ощущения, появляется непереносимость отдельных пищевых продуктов. По мере увеличения срока беременности эти явления постепенно исчезают.
Беременность оказывает тормозящее воздействие на секрецию желудочного сока и его кислотность. Все отделы ЖКТ находятся в состоянии гипотонии, обусловленной изменениями топографо-анатомических отношений в брюшной полости вследствие увеличения беременной матки, а также нейрогормональных изменений, присущих беременности (воздействие прогестерона плаценты на гладкую мускулатуру желудка и кишечника). Этим объясняются частые жалобы беременных на запоры.
Значительным изменениям подвергается функция печени. Отмечается значительное снижение запасов гликогена в этом органе, что зависит от интенсивного перехода глюкозы от организма матери к плоду. Усиление процессов гликолиза не сопровождается гипергликемией, поэтому у здоровых беременных характер гликемических кривых существенно не изменяется. Изменяется интенсивность липидного обмена. Это выражается развитием липемии, более высоким содержанием в крови холестерина. Значительно возрастает и содержание в крови эфиров холестерина, что указывает на повышение синтетической функции печени.
Изменяется белковообразовательная функция печени, что направлено прежде всего на обеспечение растущего плода необходимым количеством аминокислот, из которых он синтезирует собственные белки. Начиная со второй половины беременности концентрация общего белка в плазме крови начинает несколько снижаться. Выраженные сдвиги наблюдаются и в белковых фракциях крови (снижение концентрации альбуминов и повышение уровня глобулинов).
Мочевыделительная система. Во время беременности почки матери функционируют с повышенной нагрузкой, выводя из ее организма не только продукты его обмена, но и продукты метаболизма плода.
Существенные изменения претерпевают процессы кровоснабжения почек - увеличение его в I триместре беременности и постепенное уменьшение в дальнейшем. Параллельно изменениям кровоснабжения меняется и клубочковая фильтрация, которая значительно возрастает в I триместре беременности (на 30-50 %), а затем постепенно снижается, в то время как канальцевая реабсорбция на всем протяжении беременности остается без существенных изменений. Это способствует задержке жидкости в организме беременной, что проявляется пастозностью тканей на нижних конечностях в конце беременности. В конце беременности происходит задержка натрия во внеклеточной жидкости, что повышает ее осмолярность.
У некоторых женщин наблюдается ортостатическая протеинурия. Это обусловлено сдавленней печенью нижней полой вены и маткой вен почек. Иногда возникает глюкозурия – из-за увеличения клубочковой фильтрации.
При беременности изменяется топография смежных с маткой органов. В первую очередь это касается мочевого пузыря и мочеточников. По мере увеличения размеров матки происходит сдавление мочевого пузыря. К концу беременности основание мочевого пузыря перемещается кверху за пределы малого таза. Стенки мочевого пузыря гипертрофируются и находятся в состоянии повышенной гиперемии. Мочеточники гипертрофируются и несколько удлиняются.
Органы кроветворения. Во время беременности усиливаются процессы кроветворения. Однако вследствие гиперволемии к концу беременности наблюдается снижение содержания гемоглобина, количества эритроцитов и гематокритного числа. Активация во время беременности эритропоэтической функции костного мозга связана с повышенной продукцией гормона эритропоэтина, образование которого стимулируется плацентарным лактогеном.
В течение беременности изменяется не только количество, но также размер и форма эритроцитов. Объем эритроцитов особенно заметно возрастает во II и III триместрах беременности. Возросший объем эритроцитов повышает их агрегацию и изменяет реологические свойства крови в целом. Начиная с ранних сроков беременности наблюдается повышение вязкости крови. Концентрация сывороточного железа во время беременности снижается по сравнению с таковой у небеременных (в конце беременности до 10,6 мкмоль/л). Наблюдается активация белого ростка крови (возрастает количество лейкоцитов). Отмечается повышение СОЭ (до 40-50 мм/ч).
Иммунная система. При беременности между организмами матери и плода возникают и формируются очень сложные иммунологические взаимоотношения, основанные на принципе прямой и обратной связи. Эти взаимоотношения обеспечивают правильное, гармоничное развитие плода и препятствуют отторжению плода как своеобразного аллотрансплантата. Важнейшим фактором защиты плода является иммунологическая толерантность материнского организма к антигенам плода отцовского происхождения, обусловленная различными механизмами.
Система гемостаза. При беременности наблюдается существенное (до 150-200%) повышение содержания всех плазменных факторов (кроме XIII) свертывания крови, снижение активности естественных ингибиторов свертывания крови, угнетение активности фибринолиза и незначительное увеличение адгезивно-агрегационных свойств тромбоцитов.
Обмен веществ. С наступлением беременности существенные изменения происходят в обмене веществ. Существенные изменения наблюдаются в белковом, углеводном и липидном обмене.
По мере развития беременности в организме женщины происходит накопление белковых веществ, что необходимо для удовлетворения потребности растущего плода в аминокислотах. Изменения углеводного обмена характеризуются накоплением гликогена в клетках печени, мышечной ткани, матке и плаценте. При физиологическом течении беременности в крови матери отмечается некоторое повышение концентрации нейтрального жира, холестерина и липидов.
Разнообразные изменения претерпевает минеральный обмен: наблюдается задержка солей кальция и фосфора.
Во время беременности значительно возрастает потребность в витаминах. Витамины необходимы как для физиологического течения обменных процессов в материнском организме, так и для правильного развития плода. Большинство витаминов в той или иной степени переходят через плаценту и используются плодом в процессе его роста и развития.
Определенные адаптационные изменения при физиологически протекающей беременности наблюдаются в кислотно-основном состоянии (КОС). Установлено, что у беременных возникает состояние физиологического метаболического ацидоза и дыхательного алкалоза.
Опорно-двигательный аппарат. При физиологическом течении беременности выраженные изменения происходят во всем опорно-двигательном аппарате женщины. Отмечается серозное пропитывание и разрыхление связок, хрящей и синовиальных оболочек лобкового и крестцово-подвздошных сочленений. В результате наблюдается некоторое расхождение лонных костей в стороны (на 0,5-0,6 см).
Грудная клетка расширяется, реберные дуги располагаются более горизонтально, нижний конец грудины несколько отходит от позвоночника. Все эти изменения накладывают отпечаток на всю осанку беременной.
Кожа. У многих беременных на лице, сосках, околососковых кружках откладывается коричневый пигмент, что обусловлено изменениями функции надпочечников. По мере увеличения срока беременности происходит постепенное растяжение передней брюшной стенки. Появляются так называемые рубцы беременности, которые образуются в результате расхождения соединительнотканных и эластических волокон кожи. Рубцы беременности имеют вид розовых или сине-багровых полос дугообразной формы. Чаще всего они располагаются на коже живота, реже - на коже молочных желез и бедер. После родов эти рубцы теряют свою розовую окраску и приобретают вид белых полос.
Пупок во второй половине беременности сглаживается, а позднее выпячивается. В ряде случаев при беременности на коже лица, живота, бедер отмечается рост волос, что обусловлено повышенной продукцией андрогенов надпочечниками и частично плацентой.
Половая система. Матка увеличивается в размерах в течение всей беременности, однако это увеличение асимметрично, что в значительной степени зависит от места имплантации. В течение первых нескольких недель беременности матка имеет форму груши. В конце 2-го месяца беременности размеры матки увеличиваются приблизительно в 3 раза и она имеет округлую форму. В течение второй половины беременности матка сохраняет свою округлую форму, а в начале третьего триместра приобретает яйцевидную форму. По мере роста матки ввиду ее подвижности происходит некоторая ее ротация, чаще вправо. В конце беременности масса матки достигает в среднем 1000 г (до беременности 50-100 г). Объем полости матки в конце беременности возрастает более чем в 500 раз. Увеличение размеров матки происходит благодаря прогрессирующим процессам гипертрофии и гиперплазии мышечных элементов.
Маточные трубы утолщаются, кровообращение в них значительно усиливается Изменяется и их топография (к концу беременности они свисают по ребрам матки).
Яичники несколько увеличиваются в размерах, хотя циклические процессы в них прекращаются. В течение первых 4 мес беременности в одном из яичников существует желтое тело, которое в дальнейшем подвергается инволюции. Всвязи с увеличением размеров матки меняется топография яичников, которые располагаются вне малого таза.
Связки матки значительно утолщаются и удлиняются. Это в особенности касается круглых и крестцово-маточных связок.
Влагалище. Во время беременности происходит гиперплазия и гипертрофия мышечных и соединительнотканных элементов этого органа. Усиливается кровоснабжение его стенок, наблюдается выраженное серозное пропитывание всех его слоев. Вследствие этого стенки влагалища становятся легкорастяжимыми. Слизистая оболочка влагалища вследствие застойного венозного полнокровия приобретает характерную синюшную окраску. Усиливаются процессы транссудации, вследствие чего возрастает жидкая часть влагалищного содержимого. В протоплазме многослойного плоского эпителия откладывается много гликогена, что создает оптимальные условия для размножения лактобацилл. Выделяемая этими микроорганизмами молочная кислота поддерживает кислую реакцию влагалищного содержимого, что является важным сдерживающим фактором на пути восходящей инфекции. Наружные половые органы во время беременности разрыхляются, слизистая оболочка входа во влагалище имеет отчетливую синюшную окраску. Иногда на наружных половых органах возникает варикозное расширение вен.
Другие внутренние органы. Наряду с мочевыделительной системой значительные изменения в связи с беременностью наблюдаются также в органах брюшной полости. Тощая, подвздошная и слепая кишка, червеобразный отросток смещаются беременной маткой вверх и вправо. В конце беременности червеобразный отросток может располагаться в области правого подреберья. Сигмовидная кишка смещается кверху и может в конце беременности быть прижатой к верхнему краю таза. Одновременно наблюдается сдавление брюшной аорты, нижней полой вены, что может приводить к варикозному расширению вен нижних конечностей и прямой кишки.
Гигиена и питание беременных.
Стенфордский университет придерживается следующей формулы расчета:
- Установите первый день последней менструации.
- Отсчитайте назад три календарных месяца
- Добавьте год и семь дней к этой дате.
Например ваш первый день последней менструации был 9 сентября 2019 года. Отсчитываем обратно три месяца и получаем 9 июня 2019 года. Прибавляем год и семь дней, получаем 16 июня 2019 ПДД - предполагаема дата родов.
Команда сайта сайт понимает, как важно будущим матерям быть начеку, поэтому предлагает новый сервис - интерактивный калькулятор беременности, разработанный специально для Вас.
С помощью нашего калькулятора Вы сможете точно также рассчитать дату родов и все основные моменты вашей беременности. Расчет займет всего несколько секунд, страница обновится, и Вы получите свой календарь беременности по неделям . Теперь Вы будете точно знать, когда малыш сможет шевелить пальчиками, реагировать на ваши прикосновения, слышать ваш голос.
Если вам кажется, что забеременели вы раньше или позже, чем была менструация, то после планового УЗИ сможете еще раз рассчитать срок беременности, основываясь уже на ряде медицинских показателей. Благодаря нашему сервису Вы будете знать ответы на многие вопросы, касающиеся вашего срока беременности и предполагаемой даты родов.
Преимущества использования
калькулятора беременности:
У каждой женщины с наступлением беременности возникает множество вопросов. Когда начнет расти живот? Когда малыш начнет шевелиться? Когда нужно вставать на учет в женской консультации и когда можно уходить в декрет? Когда ждать появления малыша на свет? На все эти вопросы можно получить ответ на нашем сайте. Мы по неделям описали все изменения в организме матери и ребенка, указали все значимые события;
При помощи калькулятора беременности можно узнать точные сроки каждого триместра, значимые даты (зачатия, родов, дородового отпуска);
Врач на приеме обязательно спросит об изменениях в состоянии женщины. При помощи калькулятора очень удобно смотреть, на что обращать внимание, в какие сроки должны появляться те или иные симптомы;
Акушер-гинеколог обязательно составит план обследования, скажет, на какой неделе нужно сдать определенные анализы, сделать УЗИ и другие инструментальные исследования. Электронный календарь беременности - это удобное напоминание о том, когда именно и зачем нужно идти в консультацию. Мы постарались объяснить, для чего выполняется каждый анализ и как оценить его результаты.
Онлайн калькулятор беременности - это удобный сервис, который помогает женщине иметь четкие представления о протекании беременности и последовательности событий.
- Приблизительный подсчет по средним значениям продолжительности цикла и начала овуляции - плюс 14 дней к началу последней менструации.
- Полные 40 недель.